© П.С. Зубеев, И.П. Ваганов, И.Е. Скворцова,
В.Н Гречко, В.В. Ложкарев, 2003 г.
УДК 616.411—089:615.849.19
Поступила 21.11.2000 г.
П.С. Зубеев, И.П. Ваганов, И.Е. Скворцова, В.Н Гречко, В.В. Ложкарев
Нижегородская государственная медицинская академия;
ИПФРАН; Военно-медицинский институт ФПС РФ при НГМА, Нижний Новгород
Использование контактного YAG:Nd-лазера со сменной длиной волны (1,32 и 1,44 мкм) при органосохраняющих операциях на селезенке
До середины 60-х годов XX века операцией выбора при травмах, кистах и опухолях, а также системных заболеваниях селезенки считалась спленэктомия. Предпочтение данной операции было обусловлено, во-первых, отношением к селезенке как к органу «не непосредственно необходимому для продления жизни организма» (Герцен П.А., 1856) [1], а, во-вторых, трудностью и подчас невозможностью достижения адекватного гемостаза на ее паренхиме [2, 3]. Выявление роли селезенки в ряде важнейших гомеостатических функций и возникновение у спленэктомированных больных большого количества осложнений (до 32%) [1—4], самым грозным из которых является молниеносный сепсис, выдвинули на первый план выполнение органосохраняющих операций (ОСО) на селезенке, к которым относятся:
1) ушивание раны селезенки;
2) тампонирование селезеночной раны сальником или аллопластическими материалами;
3) иссечение раны селезенки;
4) резекция полюса селезенки;
5) гемирезекция селезенки;
6) резекция 2/3 селезенки.
Как ОСО выделяют также рентгеноэндоваскулярную эмболизацию и перевязку селезеночной артерии [5].
С выявлением сегментарного строения селезенки и наличия бессосудистых зон между сегментами стали возможными не только ушивание разрывов капсулы селезенки, но и резекция различных ее частей [1, 4, 6].
Основной проблемой при выполнении ОСО на селезенке, остающейся актуальной и по сей день, является обеспечение адекватного гемостаза при паренхиматозном кровотечении из сохраняемой части селезенки. Для ее решения предложено большое количество разнообразных гемостатических методик, описано применение линейного сдавливателя (степлера), разработаны разные виды швов и сшивающих аппаратов. Однако при всей видимой простоте данных манипуляций разные авторы отмечают от 4 до 10% осложнений, таких как разрывы и нагноение швов, осложненные повторным кровотечением [7—10].
Оментопексия и тампонада декапсулированной поверхности селезенки различными алло– и аутопластическими материалами успешно применяется для обеспечения гемостаза не только при спленорафии, но и при выполнении различных по объему резекций органа. Данная методика предусматривает наличие прочной целостной капсулы и иногда требует временного пережатия сосудистой ножки селезенки, что чревато ишемией и последующим некрозом оставляемой части селезенки [4]. Клеевая аппликация и гемостаз с помощью различного вида коллагеновых и фибриновых сеток возможны только в сочетании с наложением швов и эффективны только на достаточно сухой поверхности паренхимы [6, 11—13].
В последнее время для достижения гемостаза при ОСО на селезенке используются различные виды энергии (электронож, плазменный поток аргона, ультразвук, лазеры). При применении в эксперименте и клинике электроножа, а также плазменного потока аргона (установка «Факел-9-2», «ARGO-MBC») установлено, что при выраженном гемостазе наблюдается большая площадь некроза и разрушения паренхимы в области лазерной раны, которая во многих случаях может приводить к рецидиву кровотечения. При гистологическом исследовании обнаружено наличие лейкоцитарной инфильтрации со слабо выраженной пролиферацией [14]. Использование ультразвукового деструктора-аспиратора, хотя и позволяет выделить крупные сосудистые образования, не обеспечивает надежного гемостаза на паренхиме селезенки [9].
К положительным свойствам лазерного излучения относят выраженный коагулирующий эффект, стерильность и абластичность лазерного луча, возможность разрезания селезеночной ткани и обеспечение гемостаза на ней, заживление лазерной раны по типу асептического воспаления с преобладанием фазы пролиферации. Используемые у нас в стране СО2– иYAG-ND-лазеры со стандартными длинами волн (10,6 и 1,06 нм) позволяют или только выполнять разрез на селезенке (СО2-лазер), или же осуществлять гемостаз путем коагуляции YAG-ND-лазер с длиной волны 1,06 нм). Зона некроза при коагуляции YAG-ND-лазером составляет от 3 до 5 см [15].
В последнее время для ОСО на селезенке активно используют режуще-коагулирующие лазеры [16—19], т.е. лазеры, обладающие как режущим, так и гемостатическим эффектом при работе с биотканями. Аналогом данных лазеров может выступать YAG-ND-лазер с перестраиваемой во время операции (револьверной сменой зеркал) длиной волны (1,32 и 1,44 мкм) и гибковолоконным кварцевым световодом (диаметр 550 мкм), разработанный группой сотрудников ИПФРАН.
Цель исследования — определение возможности выполнения различных типов ОСО на селезенке с помощью YAG-ND-лазера со сменной длиной волны (1,32 и 1,44 мкм) в остром и хроническом эксперименте на животных, изучение особенностей заживления лазерной раны.
Материалы и методы. В остром эксперименте на белых беспородных крысах выполнено две серии операций. В первой серии у 10 крыс выполнена резекция нижнего полюса селезенки, у 8 — коагуляция декапсулированной поверхности селезенки. Использовался YAG-ND-лазер, работающий в импульсно-периодическом режиме с длиной волны 1,32 мкм, частотой повторения импульсов 50 Гц, мощность лазерного излучения на выходе составила 10 Вт. Во второй серии с помощью YAG-ND-лазера с длиной волны 1,44 мкм, мощностью на выходе 5 Вт, частотой 35 Гц также выполнены резекция нижнего полюса селезенки (10 крыс) и коагуляция декапсулированной поверхности селезенки (8 крыс).
Операции осуществляли следующим образом. Срединным разрезом послойно вскрывалась брюшная полость, селезенка выводилась в рану. С помощью скальпеля выполнялась декапсуляция латеральной поверхности селезенки, в результате чего возникало кровотечение. Производилась контактная лазерная коагуляция зоны декапсуляции без пережатия сосудистой ножки селезенки. У 10 крыс после выведения селезенки в рану без пережатия сосудистой ножки с помощью лазерного скальпеля выполнялось рассечение соединительнотканной капсулы, а затем послойное рассечение паренхиматозной ткани.
В ходе хронического эксперимента на беспородном кролике с использованием YAG-ND-лазера, работающего в импульсно-периодическом режиме с длиной волны 1,32 мкм, мощностью 10 Вт, частотой 50 Гц, была выполнена гемирезекция селезенки. Из срединного доступа селезенка была выведена в рану; без пережатия сосудистой ножки контактным способом с помощью гибковолоконного кварцевого световода было осуществлено сначала рассечение соединительнотканной капсулы, а затем послойное рассечение паренхимы.
На беспородной собаке была произведена резекция нижнего полюса селезенки с использованием излучения YAG-ND-лазера с длиной волны 1,32 мкм и теми же характеристиками. Выполнялась среднесрединная лапаротомия, в рану выводилась селезенка, нижний ее полюс удерживался геморроидальным зажимом; контактным способом с помощью лазерного скальпеля без пережатия сосудистой ножки органа осуществлялись рассечение селезеночной капсулы, послойное рассечение паренхимы. Возникшее кровотечение останавливалось путем контактной коагуляции. Отсеченный участок селезенки забирался на гистологию.
В ходе экспериментов не использовались какие-либо другие гемостатические методики. Излучение подавалось к операционному полю с помощью гибковолоконного контактного световода диаметром 550 мкм.
Через 14 сут у кролика и у собаки выполнялась релапаротомия и оставшаяся часть селезенки забиралась на гистологическое исследование.
На гистологическое исследование забирались участки лазерной раны с прилежащей «нормальной» селезеночной тканью, немедленно фиксировались в 10% нейтральном забуференном растворе формалина с последующей заливкой в парафин. На микротоме МС-2 изготовлялись срезы толщиной 7 мкм и окрашивались гематоксилин-эозином и по Ван-Гизону по общепринятым методикам [20].
Результаты. В ходе острого эксперимента при манипуляциях с длиной волны 1,32 мкм на декапсулированной поверхности селезенки гемостаз достигался в течение 1,5 мин. При коагуляции лазером с длиной волны 1,44 мкм — в течение 3,5 мин. При резекции нижнего полюса лазерным излучением с длиной волны 1,32 мкм время резекции составляет в среднем 5 мин, при длине волны 1,44 мкм — 3 мин.
В ходе хронического эксперимента на беспородном кролике время гемирезекции составило 5 мин. При ревизии брюшной полости, выполненной в ходе последовавшей через 14 сут релапаротомии установлено, что место лазерной раны покрыто участком асептического некроза черного цвета, толщиной 5 мм, с припаянной к нему прядью большого сальника. Признаков перитонита или кровотечения в брюшной полости не выявлено.
Для резекции нижнего полюса у беспородной собаки потребовалось 60 мин, возникшее кровотечение остановлено путем контактной коагуляции. При ревизии брюшной полости, выполненной в ходе последовавшей через 14 сут релапаротомии, установлено, что место лазерной раны покрыто участком асептического некроза черного цвета, толщиной до 7 мм, с припаянной к нему прядью большого сальника. Признаков перитонита или кровотечения в брюшной полости не выявлено.
В результате исследования гистологических препаратов селезенки, полученных в ходе острого эксперимента, выявлены три зоны повреждения:
1) зона ожога — характерно наличие «ожогового пигмента» и большого числа разрушенных, «дегидратированных» клеток;
2) зона реактивно-деструктивных изменений — отмечено наличие кровоизлияний и выраженной реакции сосудистого русла, число разрушенных клеток резко сокращается по сравнению с зоной ожога;
3) переходная зона — характерно наличие паренхиматозной ткани нормальной структуры с незначительной сосудистой реакцией.
Общим для лазерных ран, полученных при воздействии на селезенку лазерного излучения с длиной волны 1,32 и 1,44 мкм, явилось отсутствие глубоких деструктивных изменений паренхимы селезенки, течение воспалительного процесса по асептическому типу, с преобладанием продуктивной фазы.
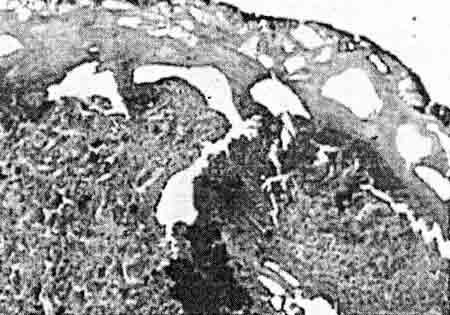
При гистологическом исследовании раны селезенки, выполненной лазерным излучением с длиной волны 1,32 мкм, общая зона повреждения составила 5—7 мм, зона ожога — 0,7—1 мм, зона реактивно-деструктивных изменений — 2—3 мм (рис. 1).
| Рис. 1
|
 |
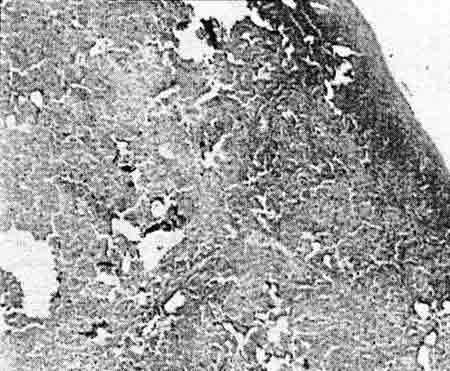
При гистологическом исследовании раны селезенки, выполненной лазерным излучением с длиной волны 1,44 мкм, общая зона повреждения 3—5 мм, зона ожога — 0,6 мм, зона реактивно-деструктивных изменений — 2—3 мм (рис. 2).
| Рис. 2
|
 |
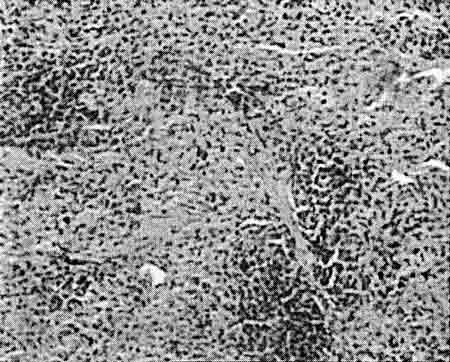
При исследовании препаратов, полученных в ходе хронического эксперимента, через 14 сут после резекции части селезенки выявлено замещение раневого дефекта рубцовой и жировой тканью, т.е. формирование рубца (рис. 3).
| Рис. 3
|
 |
Обсуждение. Неостановимое паренхиматозное кровотечение часто является причиной, заставляющей отказаться от различных вариантов ОСО в пользу тотальной спленэктомии. В ряде случаев оно приводит к летальному исходу. Использование режуще-коагулирующих лазеров, как показали эксперименты, позволяет при органосохраняющих манипуляциях на селезенке добиться как адекватного разреза, так и выраженного гемостаза. Механизм действия лазеров данного типа на биоткань (в конкретном случае — на паренхиму селезенки ) заключается в интенсивном поглощении лазерного излучения молекулами тканевой воды. причем коэффициент поглощения лазерного излучения биотканью К, который из-за особенностей строения каждой ткани, объема кровенаполнения и скорости кровотока индивидуален для каждого органа, у лазера с длиной волны излучения 1,32 мкм (К=1 см–1 в воде) и 1,44 мкм (К=30 см-1 в воде) в несколько раз выше, чем у стандартного YAG-Nd-лазера с длиной волны 1,06 мкм (К=0,12 см-1 в воде и поглощение излучения происходит в основном в крови К=4 см-1). В результате этого происходит взрывное испарение тканевой воды и извержение водяных паров вместе с фрагментами клеточных и тканевых структур за пределы ткани с формированием абляционного кратера (зоны разрушения биоткани под действием лазерного излучения). Вместе с перегретым материалом из ткани удаляется и часть тепловой энергии, а ее оставшаяся доля приводит к термическим повреждениям за пределами абляционного кратера. Часть разогретого материала в виде сплава остается вдоль стенок абляционного кратера. С повышением плотности, мощности и коэффициента поглощения энергия уменьшается, а с понижением — растет, что сопровождается соответственно уменьшением или увеличением зоны термических повреждений, обеспечивающей гемостаз. Данный механизм взаимодействия с биотканями характерен не только для режуще-коагулирующего, но и для стандартного режущего СО2-лазера, однако более высокий коэффициент поглощения (К=700 см-1) у СО2-лазера,
значительная плотность энергии в импульсе вызывает мощный выброс абляционного вещества из кратера. Излучение с длиной волны 1,32 и 1,44 мкм прогревает биоткань на большую глубину, при этом достигается режим прогрева ткани с плавным температурным градиентом, поэтому выброс разрушенных частиц из абляционного кратера по сравнению с СО2-лазером невелик и образуется массивный «слой расплава», обеспечивающий надежный гемостаз.
Кроме того, коэффициент излучения исследуемого лазера наиболее адекватен коэффициенту положения селезеночной ткани из-за более высокого поглощения в воде лазерного излучения с выше указанными длинами волн, а потому глубина термического некроза меньше, чем в случае излучения с длиной волны 1,06 мкм.
Таким образом, применение в эксперименте лазерного излучения с длиной волны 1,32 и 1,44 мкм позволяет выполнять наиболее оптимальные манипуляции на селезенке. Оптимизировать тепловые повреждения возможно переключением длины волны: более крупные сосуды лучше резать и одновременно коагулировать излучением с длиной волны 1,32 мкм, а в области капиллярного кровотока — использовать излучение с длиной волны 1,44 мкм (менее травмирующее окружающие ткани).
Морфология лазерной раны селезенки полностью соответствует закономерностям морфологии лазерных ран других паренхиматозных органов. Гистологическое исследование препаратов, полученных в ходе хронического эксперимента, показало хорошее заживление лазерной раны.
Заключение. Проведенные серии острых и хронических экспериментов на разных животных продемонстрировали возможность применения режуще-коагулирующего импульсно-периодического YAG-Nd-лазера с длинами волн 1,32 и 1,44 мкм, легко перестраиваемого в процессе операции путем «револьверной» смены зеркал, в различных вариантах ОСО на селезенке. Манипуляции по рассечению селезеночной паренхимы и по коагуляции декапсулированной поверхности органа не требуют дополнительного пережатия сосудистой ножки или каких-либо других средств обеспечения гемостаза. Использование гибковолоконного кварцевого световода, а также контактный механизм взаимодействия с биотканью позволяют применять данную модель в эндо– и лапароскопической хирургии.
Литература
- Гланц Р.М., Рожинский М.М. Сберегательная хирургия повреждений селезенки. М: Медицина; 1973; 103 с.
- Зурнаджьянц В.А., Назарочкин Ю.В. Аутотрансплантация ткани селезенки. Хирургия 1996; 1: 80—81.
- Григорьев Е.Г., Матинян Н.С., Апорцин К.А. По поводу обзора литературы Зурнаджьянца В.А., Назарочкина Ю.В. «Аутотрансплантация ткани селезенки». Хирургия 1998; 7: 44—45.
- Бардуковский В.Н. Сберегательная хирургия при повреждениях и очаговых образованиях селезенки. Хирургия 1999; 6: 38—42.
- Кузин М. И. и др. Спленэктомия в лечении тяжелой генерализованной миастении. Хирургия 1998; 8: 95.
- Абакумов М.М., Владимирова Е.С., Ермолаев Н.В., Кудрявцев С.Н., Смоляр А.Н. Выбор метода гемостаза при повреждениях селезенки. Хирургия 1998; 2: 31—34.
- Кошелев В.Н., Чалык Ю.В. Применение лазерного скальпеля в хирургии селезенки. Хирургия 1991; 7: 78.
- Иванчев И., Трофимов Г., Христов М. и др. Лечение травм селезенки. Вестник хирургии имени Грекова 1979; 7: 76—77.
- Атдуев В.А. Клинико-морфологические аспекты резекции печени. Дис. … канд. мед. нук; 1997.
- Грубник В.В. и др. Применение контактного лазерного скальпеля в грудной хирургии. Хирургия 1997; 9: 33—35.
- Кубышкин В.А., Цвиркун В.В., Вуколов А.В. Органосберегающие операции при доброкачественных образованиях селезенки. Хирургия 1999; 6: 38—42.
- Лохвицкий С.В., Афендулов С.А. Повреждения селезенки при хирургических операциях. Хирургия 1990; 12: 121.
- Брехов Е.И., Кудрявцев Б.П., Клепиков С.В., Рябцев В.Ю. и др. Коагуляция огнестрельных ранений печени и селезенки плазменным потоком аргона в эксперименте. Хирургия 1990; 9: 59—61.
- Скобелкин О.К. Лазеры в хирургии. М; 1988.
- Wisman D.R., Scliwarr S.W., Yohn A.S. Comporison of 10 nm and 1064 nm Wavelengths for Interstition Laser Photocoagulation in Robbit Brain. Maguire laser in surgery and Medicine 1997; 21(2): 50—57.
- Sarmiento J.M., Jugulras P. An atraumatic technique to fix the omentum after partial sple-nectomi Jornal of Trauma 1996; 41(1): 140—142.
- Holcomb G.W., Green H.L. Fatal hemorrhage caused by disease progression after partial splenectomi for type III Gaucher's disease. Jornal of Pediatric surgery 1993; 28(12): 1572—1574.
- Tricario A. et al. Repair of splenic lesions with videolapаroscopy. Minerva Chirurgica 1993; 48(21—22): 1245—1248.
- Zubeev P.S., Rotkov A., Vaganov I., Skvortsova I., Kamensky V.A. et al. Resection of paren-chymatous organs using pulse YAG:Nd laser radiation at 1.44-mm and 1.32-mm wavelengths. In: Photonics West Conference BIOS'99. USA, San-Joce, Jan, 1999; 439—447.
- Ромейс Б. Микроскопическая техника. М: ИЛ; 1953; 717 с.
|

