© А.В.Кудрявцева, Л.Н.Казарина, 2002 г.
Поступила 10.09.2001 г.
А.В.Кудрявцева, Л.Н.Казарина
Государственная медицинская академия, Нижний Новгород
Связь заболеваний пародонта со степенью иммунодефицита у ВИЧ-инфицированных больных
Сложный комплекс патофизиологических реакций в тканях десны, опорных структурах зуба и альвеолярной кости служит основой развития воспалительно-деструктивных изменений, составляющих патоморфологический субстрат заболеваний пародонта. Характер локальных патомеханизмов развития поражений пародонта является итогом взаимодействия разнообразных этиопатогенетических детерминантов. Нет сомнений, что бактериальная колонизация запускает и поддерживает процессы воспаления пародонта. При этом эффект этого воздействия, очевидно, зависит от реактивных процессов в организме, которые могут как ограничивать, так и способствовать деструктивным процессам в тканях пародонта [l, 2]. И в тех и в других случаях речь идет о реакциях защитных сил организма, связанных с системой иммуногенеза и воспаления. Возникновение, развитие, клиническое течение, эффективность лечения и исход воспалительных заболеваний пародонта во многом определяются состоянием иммунной системы организма, поскольку их непосредственной причиной является колонизация микроорганизмов в десне, обусловленная снижением резистентности тканей пародонта, что, в свою очередь, является следствием недостаточной иммунной и неспецифической защиты полости рта, а, возможно, и повышения на этом фоне вирулентности микрофлоры [3—6].
Ярким доказательством возможной роли ослабления иммунной системы в развитии заболеваний пародонта является их распространенность при синдроме приобретенного иммунодефицита. Поражения пародонта являются одним из типичных проявлений у больных, инфицированных ВИЧ [2, 7, 8]. Обычно пародонтальные поражения развиваются при низких значениях соотношения CD4/CD8, тяжесть их зависит от степени снижения числа CD4 клеток в большей мере, чем от степени развития зубных бляшек или присутствия тех или иных микроорганизмов. Образование антител к патогенным бактериям микрофлоры бляшек продолжается и при СПИДе [9, 10], хотя, по некоторым данным, интенсивность антителообразования несколько понижается.
Несмотря на то, что особой специфики в этиологии заболеваний пародонта при СПИДе не отмечено, клиническая картина их отличается заметным своеобразием. Гингивит при СПИДе, названный по существующей номенклатуре СПИД-ассоциированным гингивитом, в последние годы обозначается как «линеарная гингивальная эритема». СПИД-ассоциированный пародонтит обозначается в последние годы как некротизирующий язвенный пародонтит (necrotyzing ulcerative periodontitis, NUP). Клинические наблюдения свидетельствуют, что они протекают в формах, резко отличающихся от таковых у ВИЧ-негативных больных. Например, NUP характеризуется развитием выраженных воспалительных изменений с быстрым переходом в некроз мягких тканей и кости с ее секвестрацией. Для него характерно не столько образование карманов, сколько глубокая рецессия десны с изъязвлениями. Поражения могут быть генерализованными, но чаще локализуются вокруг немногих зубов. Таким образом, воспалительные заболевания пародонта при ВИЧ-инфекции развиваются не в силу изменений характера бактериальной агрессии, а в основном за счет изменений чувствительности тканей к поражающим факторам микрофлоры бляшек. При этом частота NUP относительно не велика и не превышает 10% [11]. Его развитие четко связано с уровнем CD4 лимфоцитов: при их числе ниже 200 клеток в 1 мкл риск его появления в 21 раз выше, чем при числе более 200 клеток в 1 мкл. Специфичность развития NUP в зависимости от поражения иммунной системы настолько велика, что его появление рассматривают как один из первых признаков углубления такого поражения у больных, которое предшествует многим другим клиническим проявлениям СПИДа. В частности доказано, что у больных с быстрым развитием NUP уровень летальности в течение 24 мес превышает 70% [11].
Цель статьи — изучить и оценить распространение и интенсивность заболевания пародонта у ВИЧ-инфицированных в сравнении с ВИЧ-негативными пациентами той же возрастной категории, выявить возможность корреляции между клиническими проявлениями в полости рта и степенью иммунодефицита.
Иммунологические и клинические показатели изучены у 32 ВИЧ-инфицированных больных (2В, ЗА стадии) 18—25 лет. При клиническом обследовании проводили оценку гигиены полости рта, степени выраженности воспалительных явлений в тканях пародонта с использованием индексов Грина—Вермилиона, ПМА (папиллярный-маргинальный-альвеолярный), Russel, CPITN. При иммунологическом исследовании крови определяли содержание субпопуляций лимфоцитов по CD-маркерам (CD3, CD4, CD8), циркулирующих иммунных комплексов (ЦИК), уровень альбумина, наличие иммуноглобулинов, специфических к вирусу герпеса, цитомегаловирусу, наличие грибов рода Candida в полости рта.
 |
 |
| а |
б |
 |
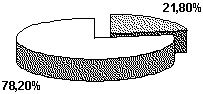
| Распределение нозологических форм заболеваний пародонта в контрольной группе (а) и выборке ВИЧ-инфицированных больных (б) |
Результаты анамнестических и клинических исследований свидетельствовали о наличии у большинства больных воспалительных заболеваний пародонта. Так, у 26 пациентов (81,3%) обнаружен генерализованный гингивит легкой, средней и тяжелой степени. У 4 больных (12,5%) отмечен хронический генерализованный пародонтит легкой и средней степени тяжести, протекающий с частыми обострениями (2—4 раза в год), которые проявлялись усилением кровоточивости и подвижности зубов 1—2-й степени. У 2 больных (6,3%) выявлены сопутствующие заболевания —сахарный диабет, бронхиальная астма. У них отмечены достоверное снижение CD4 лимфоцитов, увеличение ЦИК, которые считаются индикаторами активных иммунных процессов. У 29 больных (90,6%) обнаружены грибы рода Candida. Установлена прямая корреляция между степенью изменений иммунных показателей и тяжестью поражений тканей пародонта.
Таблица 1
Распространенность поражений пародонта по индексу CPITN среди здоровых лиц и ВИЧ-инфицированных |
| Группа обследованных |
Распространенность, % по кодам CPITN |
| 0 - здоровый |
1 - кровоточивость |
2 - зубной камень |
3 - карман 4-5 мм |
4 - карман 6 мм |
| ВИЧ-инфицированные, n=32 |
6,2 |
84,4 |
93,7 |
9,4 |
3,1 |
| Контрольная, n=32 |
78,2 |
21,8 |
12,5 |
0 |
0 |
Таблица 2
Интенсивность поражений пародонта по индексу CPITN среди практически здоровых лиц и ВИЧ-инфицированных |
| Группа обследованных |
Распространенность, % по кодам CPITN |
| 0 - здоровый |
1 - кровоточивость |
2 - зубной камень |
3 - карман 4-5 мм |
4 - карман 6 мм |
| ВИЧ-инфицированные, n=32 |
0,4 |
1,06 |
1,13 |
0,4 |
0,06 |
| Контрольная, n=32 |
4,4 |
1,0 |
0,5 |
0 |
0 |
Кроме того, была проведена оценка распространенности и интенсивности заболеваний пародонта в выборке ВИЧ-инфицированных и результаты сравнены с таковыми в контрольной группе ВИЧ-негативных, стандартизированной по возрасту. Распространенность заболеваний пародонта в выборке ВИЧ-инфицированных оказалась существенно выше (87,5%) (см рисунок), причем имеются больные с пародонтитом, в контрольной группе пародонтитов обнаружено не было. Нарастание распространенности и интенсивности поражений пародонта среди ВИЧ-инфицированных было достоверным и по результатам анализа их величин с помощью индекса CPITN (табл. 1 и 2). Особо обращает на себя внимание обнаружение пародонтальных карманов, соответствующее высоким кодам CPITN, в выборке ВИЧ-инфицированных.
Таким образом, проведенное исследование позволяет утверждать, что в возникновении и развитии пародонтита, кроме специфической микрофлоры, особую роль играют местные и общие иммунологические механизмы. Поскольку поражения полости рта у людей, зараженных ВИЧ, относятся к числу первых симптомов заболевания, определение у ВИЧ-инфицированных пациентов стоматологического статуса является, безусловно, первоочередной задачей. Изучение клинических проявлений в полости рта у ВИЧ-инфицированных важно как для ранней диагностики ВИЧ-инфекции врачами-стоматологами, так и для определения критериев активности воспалительных заболеваний пародонта, прогноза течения, выбора адекватных методов лечения и профилактики заболеваний пародонта.
Литература
Орехова Л.Ю., Бубнова Л.Н., Глазанова Т.В. Роль изменений в системе иммунитета при заболеваниях тканей пародонта. Пародонтология 1999; 1: 27—28.
Салдусова И.В. Роль иммунодефицитного состояния полости рта в развитии пародонтита и обоснование методов коррекции.Дис. … канд. мед. наук. М; 1997; 137 с.
Безрукова И.В. Микробиологические иммунологические аспекты этиопатогенеза быстропрогрессирующего пародонтита. Пародонтология 2000; 3: 3—7.
Жяконис Й.М. Иммунологические аспекты гингивита и пародонтита. Дис. … докт.мед. наук. Каунас; 1986; с. 408.
Иванов B.C. Заболевания пародонта. М: Медицина; 1989; 272 с.
ИванюшкоТ.В. Оценка количественных и функциональных сдвигов у больных пародонтитом. Дис. … канд.мед.наук. М; 1985; 133 с.
Мельник С.Л., Рут Навьяк-Раймер, Клейнман Д.В., Сванго Ф.А. Руководство по эпидемиологическим исследованиям проявлений ВИЧ-инфекции, локализованных в полости рта. М: Медицина; 1995.
Crawford J.M. Human immunodeficiency virus-associated periodontal dieases. J Dent Hug 1993; 2: 198—207.
Grievt W.G.. Humoral immunt response in HIV-associated periodontitis. Dentistry 1988; 11: 154.
Glick М., Muzyka В., Salkin L.M. Necrotyzing ulcerative periodontitis: A marker for immunt deterioration and predictor for diagnosis of AIDS. J Pariodontal 19994; 65: 393—397.
Харченко О.И., Покровский В.В. Состояние полости рта у лиц, инфицированных вирусом иммунодефицита человека. Стоматология 1989; 68(5): 25—28.

